1.常规化验包括血尿常规、肝肾功能、血糖、血脂、红细胞沉降率、C反应蛋白和泌尿系统超声检查等。
2.血尿酸测定:正常嘌呤饮食状态下,非同日两次空腹检测,血尿酸>420 μmol/L(7mg/dl)时,诊断高尿酸血症。
3.尿尿酸测定:测定前需严格低嘌呤饮食5d后才能进行,24h尿酸排泄量>600 mg为尿酸生成过多型;<600mg为尿酸排泄减少型;但不能除外两种情况同时存在。
4.HLA-B*5801基因检测:与使用别嘌醇产生严重不良反应密切相关。有条件的地区应用别嘌醇前应进行基因检测。
5.影像学:
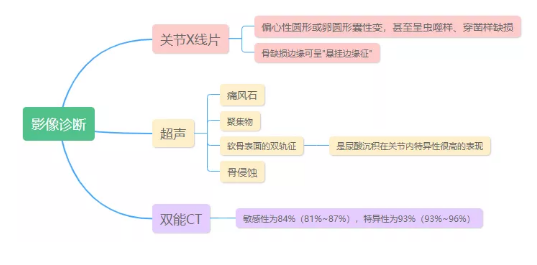
6.关节腔穿刺/痛风石抽吸物MSU结晶检查:偏振光显微镜下表现为2-20 μm强的负性双折光的针状或杆状的MSU晶体。但即使是痛风发作期该检查也有阴性。广泛认可的痛风诊断是美国风湿病学会(ACR)1977年痛风分类标准及2015年ACR和欧洲抗风湿病联盟(EULAR)共同制定的痛风分类标准。如果第一步不可行,第二步通过临床诊断[建立在存在高尿酸血症和痛风相关临床特征的基础上,满足下列特征时考虑临床诊断(高度怀疑但非特异性表现):足部(特别是第一跖趾关节)或踝关节单关节受累,之前类似的急性关节炎发作史,快速开始的剧烈疼痛和肿胀(24h内达峰),皮肤发红,男性且存在相关的心血管疾病和高尿酸血症]。
第三步,当痛风的临床诊断不确定且不能证实晶体时,建议寻找MSU晶体沉积的影像学证据,特别是超声或双能CT。
值得一提的是,这两个痛风分类标准,均将关节穿刺液镜检发现MSU作为诊断金标准。
(一)非药物治疗
痛风非药物治疗的总体原则是生活方式的管理,首先是饮食控制、减少饮酒、运动、肥胖者减轻体重等;其次是控制痛风相关伴发病及危险因素,如高脂血症、高血压、高血糖、肥胖和吸烟。
需强调的是,饮食控制不能代替降尿酸药物治疗。
(二)药物治疗
1.降尿酸治疗的指征:
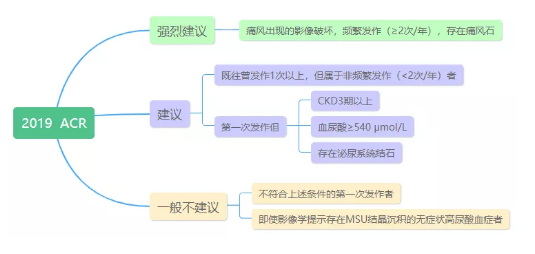
目前国内一般推荐:痛风性关节炎发作≥2次;或痛风性关节炎发作1次且同时合并以下任何一项:年龄<40岁、血尿酸>480μmol/L、有痛风石、尿酸性肾石症或肾功能损害[估算肾小球滤过率(eGFR)<90 ml/min]、高血压、糖耐量异常或糖尿病、血脂紊乱、肥胖、冠心病、卒中、心功能不全,则立即开始药物降尿酸治疗。
2019年ACR会议上公布的痛风临床实践指南(草案)中,对药物降尿酸治疗的指征按照不同推荐强度给出了建议:
2.降尿酸治疗的时机:
因血尿酸波动可导致痛风急性发作,大多数痛风指南均不建议在痛风急性发作期开始时使用降尿酸药物,须在抗炎、镇痛治疗2周后再酌情使用。
3.降尿酸治疗的目标和疗程:
痛风患者降尿酸治疗目标为血尿酸<360μmol/L,并长期维持;
若患者已出现痛风石、慢性痛风性关节炎或痛风性关节炎频繁发作,降尿酸治疗目标为血尿酸<300μmol/L,直至痛风石完全溶解且关节炎频繁发作症状改善,可将治疗目标改为血尿酸<360μmol/L,并长期维持。
但血尿酸不低于180μmol/L。
4.降尿酸治疗:
降尿酸药物的选择需个体化。目前国内常用的降尿酸药物包括抑制尿酸合成(别嘌醇和非布司他)和促进尿酸排泄(苯溴马隆)两类。
(1)别嘌醇:作为一线治疗选择。成人初始剂量50-100mg/d,每4周左右监测血尿酸水平1次,未达标患者每次可递增50~100mg,最大剂量600mg/d,分3次服用。
肾功能不全患者需谨慎,起始剂量每日不超过1.5mg/eGFR,缓慢增加剂量。eGFR 15-45ml/min者推荐剂量为50-100mg/d;eGFR<15ml/min者禁用。此外建议治疗前进行HLA-B*5801基因检测。
(2)非布司他:初始剂量20-40mg/d,每4周左右评估血尿酸,不达标者可逐渐递增加量,最大剂量80mg/d。轻中度肾功能不全(eGFR≥30ml/min)者无须调整剂量,重度肾功能不全(eGFR<30ml/min)者慎用。
(3)苯溴马隆:成人起始剂量25-50mg/d,每4周左右监测血尿酸水平,若不达标,则缓慢递增剂量至75mg/d-100mg/d。可用于轻中度肾功能异常或肾移植患者,eGFR 20-60ml/min者推荐剂量不超过50mg/d;eGFR<20ml/min或尿酸性肾石症患者禁用。使用促尿酸排泄药物期间,应多饮水以增加尿量。
(4)其他降尿酸药物目前国内均未上市,不建议将其作为一线用药。
5.急性期治疗:
急性期治疗原则是快速控制关节炎的症状和疼痛。急性期应卧床休息,抬高患肢,最好在发作24h内开始应用控制急性炎症的药物。一线治疗药物有秋水仙碱和非甾体抗炎药。国外也有应用白细胞介素-1(IL-1)受体拮抗剂作为二线痛风急性发作期的治疗。
(1)秋水仙碱
建议应用低剂量秋水仙碱,首剂1mg,此后为0.5mg、2次/d。最宜在痛风急性发作12h内开始用药,超过36h疗效明显下降。eGFR 30-60ml/min时,秋水仙碱最大剂量0.5mg/d;eGFR 15-30ml/min时,秋水仙碱最大剂量0.5mg/2d;eGFR<15ml/min或透析患者禁用。
使用强效P-糖蛋白和/或CYP3A4抑制剂(如环孢素或克拉霉素)的患者禁用秋水仙碱。
(2)非甾体抗炎药
痛风急性发作应尽早应用足量非甾体抗炎药的速效剂型,主要包括非特异性环氧化酶(COX)抑制剂和特异性COX-2抑制剂。非特异性COX抑制剂需注意消化道溃疡、出血、穿孔等胃肠道风险;特异性COX-2抑制剂的胃肠道风险降低50%左右,但活动性消化道出血、穿孔仍是用药禁忌。
(3)糖皮质激素
主要用于急性痛风发作伴有全身症状,或秋水仙碱和非甾体抗炎药无效或使用禁忌,或肾功能不全的患者。
一般推荐泼尼松0.5mg·kg-1·d-1连续用药5-10d停药,或用药2-5d后逐渐减量,总疗程7-10d,不宜长期使用。
6.药物降尿酸治疗期间预防痛风急性发作:
降尿酸治疗期间易导致反复出现急性发作症状,可给予预防治疗。在初始降尿酸治疗的3-6个月,口服小剂量秋水仙碱0.5mg,1-2次/d。当秋水仙碱无效或存在用药禁忌时,考虑低剂量非甾体抗炎药作为预防性治疗。上述两药使用存在禁忌或疗效不佳时,也可应用小剂量泼尼松(5~10mg/d)预防发作,但应注意糖皮质激素长期应用的副作用。







