

“医养结合”提了这么些年,文件级别越发越高,但到了地方,究竟做什么、怎么做,仍然模糊不清。在调研中我们发现,政府的关注点往往是怎么建设“医养结合结合”机构、是“医疗机构办养老”还是“养老机构办医疗”。但是,在收入水平和文化观念的共同作用下,绝大部分老人还是会选择居家或者依托社区养老。如何让老人不出社区就能获得便捷的医疗服务,才是推进“医养结合”应该关注的问题。
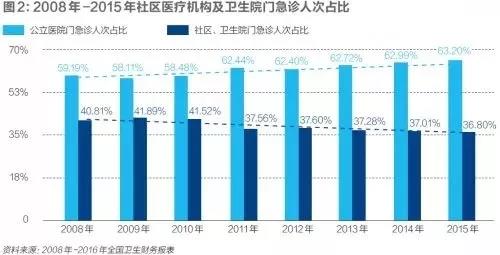
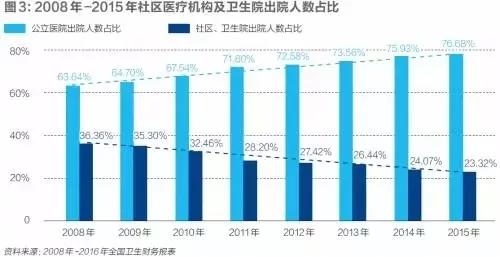
十九大报告明确指出“推进医养结合,加快老龄事业和产业发展”。医养结合问题,很大程度上是个中国特色的问题,国际上鲜有这种提法。养老照护行业发展不足,是我们经济社会发展水平所致。但失能半失能老人,无论是入住养老机构,还是居家抑或依托社区照护,难以获得方便有效的医疗服务,根子却在我们的医疗服务体系上。 一.问题所在 早在十二五规划中,国务院已经明确提出居家养老和社区养老是养老照护的主体,前者满足90%的老人养老照护需求、后者满足6%的老人养老照护需求,机构养老仅能服务于4%的老人。因此,居家和社区层面的医养结合是这个工作的主体部分,但恰恰这个方面问题最大。居家的老人,难以在社区获得方便有效的医疗服务,更遑论上门的医疗服务? 需要明确指出的是,“医养结合”中的“医”基本不指“住院”问题,否则就是通常意义上的“看病难”问题了,没有必要专门提出“医养结合”这个概念。况且老人尤其是退休职工住院并不难。因此,“医养结合”难题的核心和实质来自于国内门诊机构的羸弱,使得失能半失能老人难以方便的获得门诊服务和上门服务。所以说医养结合的痛点在“医”不在“养”,不能也无法避开医疗服务体制问题谈医养结合,否则等于回避了医养结合问题。简言之,不谈医疗服务体系,医养结合根本无从谈起。 说来问题很简单,居家照护和依托社区照护的老人,要方便有效地获得医疗服务,要求社区医疗机构有能力、有动力就近提供有效的医疗服务,包括上门服务。但目前的困境是,垄断了社区医疗服务供给的公立社区医疗机构,在“干多干少一个样”的铁饭碗制度下,已无能力、也无动力提供有效的社区医疗服务,更不要说上门服务。 图1中的数据清晰地展现了基层医疗机构服务能力的萎缩:从医生数量看,基层执业医师占比已经由2009年的33.7%下降到了2015年的29.2%。医生比重下降,严重依靠医生的社区医疗服务能力自然也就相对下降。而图2和图3进一步证实了这一点:不管是门急诊人次占比,还是出院人次占比,2015年都比2008年有明显下降,其中住院服务的下降幅度很大,下降了13个百分点,表明社区医疗机构的医疗照护能力明显萎缩。 出现这种结果,原因非常简单:公立社区医疗机构将过多的精力放到了形式主义严重的公共卫生业务上,有临床经验、也喜欢做临床医疗服务的医生担心陷身于形式主义的公卫服务会荒废了自己的临床业务,从而选择离开了社区医疗机构。社区提供普通医疗服务的能力自然下降。而留下来的医生既然已经无风险地拿到旱涝保收的工资,对与个人收入关系不大、有一定风险性的普通医疗服务明显缺乏兴趣,更为辛苦、风险更高的上门服务更是没有积极性,而是尽可能将患者向高等级医院推诿,最终结果就是社区门急诊量和住院量的萎缩。我们在调研中发现,财政补贴水平越高的地区这种现象越严重,而财政补贴偏低的地区,社区医疗机构提供普通医疗服务和医养照护服务的积极性就较高。 至于公立社区医疗机构公卫业务流于形式主义、属于“财政真掏钱(公卫补贴),社区假干活”的结论很容易证实:问问自己的亲朋好友、同学同事,谁见过自己的健康档案?这已经是一个公开的秘密,即便是卫生部门的会议,问到这个问题,大家反映的都是很少有人见过自己和家人的健康档案。而国家卫计委公布的数据则是截止2015年底,全国居民电子健康档案建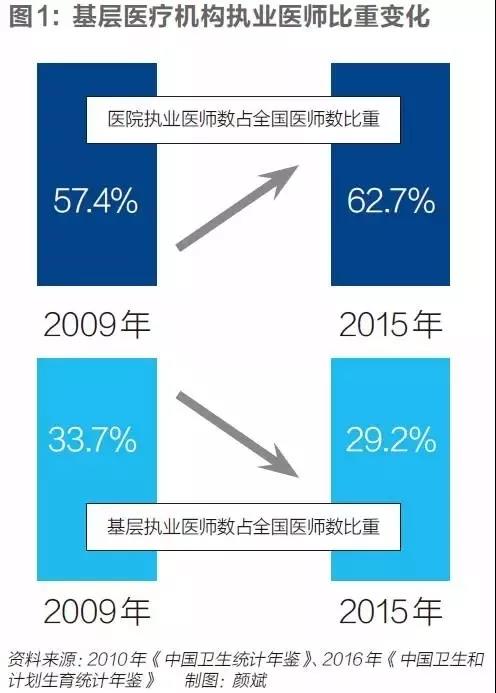


这是一个特别罕见的病例,小女孩出生时...

双手皮肤干燥、老化,接触水后皮肤变白、脱皮,水干后...

来源:村医导刊 □湖南省卫生计生委基层卫生处 王...


5月8日,发表在Cell子刊《Cell ...